Поиск по сайту
Наш блог
Это странная ситуация: вы соблюдали все меры предосторожности COVID-19 (вы почти все время дома), но, тем не менее, вы каким-то образом простудились. Вы можете задаться...
Как диетолог, я вижу, что многие причудливые диеты приходят в нашу жизнь и быстро исчезают из нее. Многие из них это скорее наказание, чем способ питаться правильно и влиять на...
Овес-это натуральное цельное зерно, богатое своего рода растворимой клетчаткой, которая может помочь вывести “плохой” низкий уровень холестерина ЛПНП из вашего организма....
Если вы принимаете витаминные и минеральные добавки в надежде укрепить свое здоровье, вы можете задаться вопросом: “Есть ли лучшее время дня для приема витаминов?”
Ты хочешь жить долго и счастливо. Возможно, ты мечтал об этом с детства. Хотя никакие реальные отношения не могут сравниться со сказочными фильмами, многие люди наслаждаются...
Приседания и выпады-типичные упражнения для укрепления мышц нижней части тела. Хотя они чрезвычайно распространены, они не могут быть безопасным вариантом для всех. Некоторые...

Ученые из Стэнфордского университета разработали программу предсказывающую смерть человека с высокой точностью.

Глава Минздрава РФ Вероника Скворцова опровергла сообщение о падении доходов медицинских работников в ближайшие годы. Она заявила об этом на встрече с журналистами ведущих...

Федеральная служба по надзору в сфере здравоохранения озвучила тревожную статистику. Она касаются увеличения риска острой кардиотоксичности и роста сопутствующих осложнений от...

Соответствующий законопроект внесен в палату на рассмотрение. Суть его заключается в нахождении одного из родителей в больничной палате бесплатно, в течении всего срока лечения...

- Категория: ИВЛ
Показания к ИВЛ у больного бронхиальной астмой возникают в случаях, когда он не в состоянии самостоятельно обеспечить адекватный газообмен. Для клинициста основная трудность заключается в том, чтобы решить, когда рутинные методы лечения астмы оказываются безуспешными и требуется перевод больного на ИВЛ. Поскольку большинство больных с бронхиальной астмой молоды и в остальных отношениях здоровы, они могут долгое время дышать самостоятельно, несмотря на значительно повышенную работу дыхания. Однако при развитии острой дыхательной недостаточности возникают показания к ИВЛ. Правда, эти больные оказываются способными поддерживать нормальный уровень элиминации двуокиси углерода (РаС02 < 40 мм рт. ст.) почти до полного истощения дыхательных усилий. Но с момента, когда в организме начинает накапливаться С2, быстро развиваются гиперкарбия и ацидоз.
Показания к ИВЛ у больных бронхиальной астмой
Острая дыхательная недостаточность
Угроза развития острой дыхательной недостаточности Тяжелая гипоксемия ситуации больной уже утомлен и задержка с началом И В Л приводит к еще больше гиповентиляции. Хотя некоторые специалисты являются сторонниками неинвазивной ИВЛ при остром приступе бронхиальной астмы, широкомасштабных исследований, которые убедительно подтвердили бы правильность такого подхода не проводилось.
Параметры вентиляции
Основная проблема, возникающая при ИВЛ больных с бронхиальной астмой,— это феномен ауто-ПДКВ. При проведении ИВЛ следует стремиться свести данное явление к минимуму (табл. 20-2, рис. 20-2), На ранних стадиях лечения достижение такой цели может потребовать пермиссивной гиперкапнии. При этом надо проводить интенсивную бронхорасширяющую терапию. Ингаляции бронхолитиков и внутривенное введение стероидов являются важнейшим компонентами лечения этих больных.
Хотя может применяться 11В Л как управляемая по давлению, так и управляемая по объему, у некоторых больных в качестве стартового метода предпочтительнее
выбирать ИВЛ. управляемую по объему. В крайне тяжелых случаях может потребоваться очень высокое давление вдувания, правда» при этом следует избегать чрезмерного повышения пикового альвеолярного давления. Хотя иногда возникает необходимость в повышении пикового давления в дыхательных путях до 60-70 см вод. ст., давление плато следует поддерживать на уровне ниже 30 см вод. ст. Разница между пиковым давлением и давлением плато позволяет судить о сопротивлении дыхательных путей. По мере уменьшения тяжести состояния больного можно переводить на ИВЛ, управляемую по давлению. Данный метод рекомендуют из-за того, что время вдоха не ограничивается активацией верхнего предела давле-
ния, как это нередко случается при ИВЛ, управляемой по объему. При ИВЛ, управляемой по давлению, изменение доставленного в легкие дыхательного объема при фиксированном давлении является хорошим показателем динамики сопротивления дыхательных путей и объема воздушной ловушки. По мере снижения тяжести астматического приступа дыхательный объем при ИВЛ, управляемой по давлению, возрастает. Практически всегда приходится вводить седативные препараты для предупреждения десинхронизации больного и респиратора. Некоторым больным также приходится вводить миорелаксанты, хотя их применения следует, по возможности, избегать. После окончания применения миорелаксантов у некоторых больных развивается длительный нервно-мышечный блок, особенно у тех, кто получал большие дозы кортикостероидов. Полная респираторная поддержка может быть успешно осуществлена только при адекватной седации больного.
Для того чтобы свести к минимуму величину ауто-ПДКВ, надо применять небольшие дыхательные объемы (4-8 мл/кг). Окончательно величину дыхательного объема устанавливают в зависимости от пикового альвеолярного давления. Объем следует снижать, чтобы добиться давления плато ниже 30 см вод. ст. Частоту следует устанавливать в зависимости от объема воздушной ловушки и величины ауто-ПДКВ. Теоретически, чем ниже частота вентиляции, тем меньше объем воздушной ловушки. Правда, у некоторых больных бронхиальной астмой удается увеличивать частоту дыхания до 15-20 в 1 мин без заметного возрастания ауто-ПДКВ. Реакции больных сугубо индивидуальны и могут значительно различаться. Некоторым достаточно частоты 8 в 1 мин, другим необходимо устанавливать частоту 20 в 1 мин.
Малый дыхательный объем в сочетании с низкой частотой вентиляции приводит к задержке С2 в организме. Общим правилом является поддержание рН крови на уровне не ниже 7,20. Однако у молодых, здоровых в прочих отношениях индивидов, страдающих бронхиальной астмой, приемлемым часто оказывается уровень рН 7,10. Риск баротравмы и гипотензии обычно имеет большее значение, чем риск ацидоза, возникающего вследствие малого дыхательного и минутного объемов вентиляции.
Время вдоха должно быть укорочено, так как ауто-ПДКВ снижается при уменьшении минутной Вентиляции и удлинении экспираторного времени. При увеличении инспираторного времени дыхательный объем распределяется в легких равномернее. Рекомендуется устанавливать время вдоха равным 1-1,5 с и оценивать величину ауто-ПДКВ. У многих больных при невысокой частоте вентиляции увеличение инспираторного времени с 1 до 1,5 с не оказывает значительного влияния на величину ауто-ПДКВ. Время вдоха свыше 1,5 с надо применять с осторожностью. При ИВЛ, управляемой по объему, следует выбирать нисходящую форму кривой потока, чтобы улучшить распределение дыхательного объема во время вдоха. Если же выбирается прямоугольная форма кривой, то инспираторное время должно быть значительно укорочено. Величину пикового потока настраивают таким образом, чтобы обеспечить требуемое инспираторное время; часто оказываются необходимы потоки выше 60 л/мин.
При настройке стартовых параметров Fi02 устанавливают на уровне 1,0, а затем снижают, если показатели пульсоксиметрии и газового состава крови свидетельствуют об адекватной оксигенации. Мнения относительно целесообразности применения ПДКВ при бронхиальной астме противоречивы. Ауто-ПДКВ увеличивает градиент давления, необходимый для триггерного запуска аппаратного вдоха. ПДКВ повышает давление в контуре респиратора и снижает разницу давлений, действуя в качестве противовеса для ауто-ПДКВ. В случаях, когда ауто-ПДКВ развивается вследствие ограничения потока, внешнее ПДКВ не приводит к повышению суммарного ПДКВ. Но выгодно ли для больного дополнительное ПДКВ, если проводится принудительная вентиляция? Оно способно улучшить распределение дыхательного объема, так как участки легких, не участвующие в дыхании из-за ауто-ПДКВ, могут быть рекрутированы и стабилизированы с помощью ПДКВ. Если при ИВЛ используют ПДКВ, то его величина не должна превышать уровень, при котором начи1 нает возрастать общее ПДКВ. Применение ПДКВ на фоне ИВЛ при бронхиальной
- Выявление баротравмы
- Пиковое альвеолярное давление и среднее давление в дыхательных путях
- Ауто-ПДКВ
- Пульсоксиметрия и газовый состав артериальной крови
- Частота сердечных сокращений и артериальное давление при астме требует тщательного мониторина газообмена, пикового альвеолярного давления, ауто-ПДКВ и гемодинамических показателей.
- Категория: ИВЛ
ЦЕЛИ
- Перечислить показания к ИВЛ у больных с приступом бронхиальной астмы.
- Перечислить стартовые параметры вентиляции у больных с приступом бронхиальной астмы.
- Обсудить принципы мониторинга при ИВЛ по поводу бронхиальной астмы.
- Обсудить особенности восстановления самостоятельного дыхания у больных с бронхиальной астмой.
- Рассмотреть роль гелиокса в лечении больных бронхиальной астмой.
Приступ бронхиальной астмы может сопровождаться значительной гипоксемией и гиперкапнией. Сопротивление дыхательных путей возрастает настолько, что у многих больных вдыхаемый газ не достигает периферии легких. Действительно, у некоторых больных при аускультации дыхательные шумы могут отсутствовать.
Начиная с 1960-х гг., летальность при бронхиальной астме непрерывно возрастает.
Трудно понять, является ли это следствием увеличения частоты и тяжести заболевания или результатом самоуспокоенности в отношении методов лечения данного заболевания. Пациенты с развернутой клиникой астматического приступа должны рассматриваться как больные, находящиеся в неотложном, угрожающем жизни состоянии, которым в любой момент может потребоваться интубация трахеи и искусственная вентиляция легких.
ОБЗОР
Клинические проявления
Астма проявляется наличием свистящих хрипов, ригидностью грудной клетки, кашлем и повышенной реактивностью дыхательных путей, носящими преходящий характер. Во время тяжелого приступа бронхиальной астмы больной находится в состоянии сильнейшего стресса, обусловленного затрудненным дыханием: его легкие раздуты, а при аускультации в них выслушиваются сухие свистящие хрипы. Однако в наиболее тяжелых случаях обструкция бронхов оказывается настолько выраженной, что хрипы отсутствуют и дыхательные шумы не выслушиваются. Для тяжелого астматического приступа характерны значительные колебания внутригрудного давления и амплитуды пульсовой волны (парадоксальный пульс) в фазы вдоха и выдоха. Как правило, дыхательные пути пациента заполнены вязким секретом. Развиваются спазм бронхов и отек их слизистой оболочки. При спирометрии выявляют снижение ОФВ1 и пикового экспираторного потока.
Ауто-ПДКВ
У всех больных с бронхиальной астмой в легких возникает воздушная ловушка и повышается ауто-ПДКВ. Воздушная ловушка появляется в результате отека слизистой оболочки бронхов, воспалительных изменений и секреции, вызывающих обструкцию бронхов по механизму шарового клапана. В некоторых функциональных единицах легких ловушки и обусловленное ими вздутие альвеол могут стать столь значительными, что дыхание в этом участке прекращается. Участки с раздутыми альвеолами вследствие образования воздушных ловушек и развития ауто-ПДКВ могут сдавливать соседние ацинусы. Именно преодоление ауто-ПДКВ и повышенного легочного сопротивления вызывает появление парадоксального пульса. Так, в сочетании с увеличенным вследствие гипоксемии дыхательным драйвом инспи-раторный транспульмональный градиент давления может достигать 25 см вод. ст. Во время выдоха происходит активация экспираторных мышц в попытке минимизировать функциональную остаточную емкость, ауто-ПДКВ и работу дыхания.
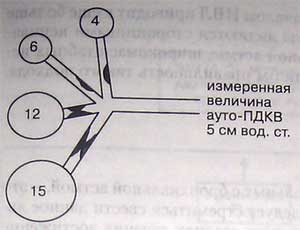
Измерение ауто-ПДКВ, выполненное традиционным способом (во время конечно-экспираторной паузы), может оказаться неточным, если имеется обструкция дыхательных путей. В приведенном на рисунке примере ауто-ПДКВ равно 5 см вод. ст., то есть среднему значению для участков лёгких, в которых значения ауто-ПДКВ равны 4 и 6 см вод. ст. Однако в некоторых участках ауто-ПДКВ намного выше измеренного (12 и 15 см вод. ст.)
Вследствие образования воздушной ловушки нарастает функциональная остаточная емкость, что сдвигает дыхательный объем в ту часть кривой давление-объем, которая соответствует области наименьшей растяжимости дыхательной системы, что, в свою очередь, еще больше увеличивает энергетические затраты на дыхание. Измеренная величина ауто-ПДКВ у некоторых больных астмой может не отражать величину объема ловушки, возникшей вследствие полной обструкции дыхательных путей (рис.). В идеале эти больные должны дышать медленно и глубоко, чтобы уменьшить воздушную ловушку, увеличить выдыхаемый объем и свести к минимуму дыхательное усилие. Однако возбуждение и психомоторное беспокойство в сочетании с повышенным дыхательным драйвом обычно препятствуют осуществлению такого идеального варианта дыхания.
- Категория: ИВЛ
- Центральное венозное давление или давление в легочной артерии
- Показатели системной гемодинамики
- Непрерывная пульсоксиметрия и периодический контроль газового состава крови
- Контроль диуреза и электролитного баланса
Мониторинг
На фоне медикаментозного лечения и ИВЛ необходим мониторинг гемодинамичес-ких показателей (табл. 19-4). Адекватность оксигенации контролируют методом пульсоксиметрии. Периодически определяют напряжение газов крови. Необходим также мониторинг пикового альвеолярного давления. Кроме того, надо тщательно следить за диурезом и электролитным балансом.
Восстановление самостоятельного дыхания
Если у больного отсутствуют сопутствующие хронические заболевания легких или если во время ИВЛ не возникли вторичные поражения легких, а также если удается с помощью медикаментозного лечения оптимизировать функцию левого желудочка, то восстановление самостоятельного дыхания после ИВЛ обычно не вызывает особых затруднений. Следует все же учесть, что у таких больных условием оптимального функционирования сердечно-сосудистой системы является повышенное среднее внутригрудное давление. В связи с тем, что у больных с ХОБЛ спонтанное дыхание сопровождается выраженными колебаниями внутригрудного давления, отключение вентиляционной поддержки может привести к возрастанию предна-грузки левого желудочка и развитию отеку легких. Восстановление дыхания можно ускорить применением поддержки вдохов невысоким давлением и применением СРАР, но после прекращении вентиляции под положительным давлением возможен рецидив отека легких. У некоторых больных в процессе восстановления дыхания могут усугубиться ишемические изменения миокарда. В этом случае респиратора ную поддержку следует продлить до тех пор, пока проводимое лечение не приведет к улучшению состояния сердца (диурез, снижение постнагрузки).
ПУНКТЫ ДЛЯ ЗАПОМИНАНИЯ
- Тяжелая левожелудочковая недостаточность приводит к гипоксемии, увеличению работы дыхания и повышению работы сердца.
- ИВЛ под положительным давлением извращает динамику внутригрудного давления, характерную для спонтанного дыхания, что может привести к снижению сердечного выброса.
- ПДКВ, увеличивая среднее внутригрудное давление, снижает преднагрузку.
- На фоне поражения фу н кипи левого желудочка ИВЛ и ПДКВ могут снизить преднагрузку и постнагрузку, улучшая функцию левого желудочка.
- СРАР 5-10 см вод. ст. через лицевую маску на фоне дыхания чистым кислородом может устранить необходимость перевода На ИВЛ.
- Начальный уровень и,,, должен равняться 1,0 и оставаться таковым до тех пор, пока показатели газового состана кропи не укажут на возможность снижения Fio2>
- Для уменьшения преднагруэки следует использовать ПДКВ 5-10 см вод. ст.
- Снижение внутригрудного давления после восстановления самостоятельного дыхания может привести к развитию отека легких.
- Для успешного восстановления самостоятельного дыхания у больных с тяжелой сердечной недостаточностью необходимо выполнить коррекцию электролитного баланса, снизить постнагрузку и проводить медикаментозную терапию ино-тропными средствами.
- Категория: ИВЛ
Показания
Тяжелая сердечная недостаточность приводит к гипоксемии, увеличению работы сердца и дыхательных мышц (табл. 19-2). В такой ситуации ИВЛ призвана устранить гипоксемию, уменьшить работу сердца и работу дыхания. У некоторых больных с сердечной недостаточностью развивается и гиперкапния, но обычно это происходит в результате длительного отсутствия лечения.
Показания к ИВЛ при недостаточности кровообращения
- Увеличенная работа миокарда
- Увеличенная работа дыхательной системы
- Гипоксемия
Постоянно положительное давление в дыхательных Е путях (СРАР)
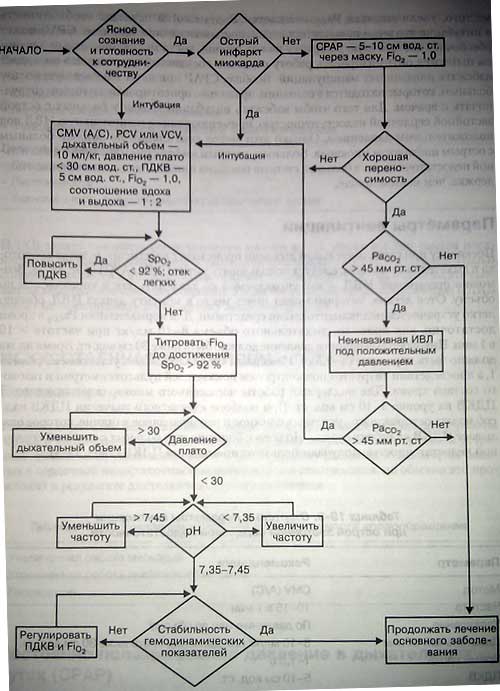
Использование масочного СРАР у больных с острой левожелудочковой недостато остью и отеком легких позволяет уменьшить работу дыхания и работу сердца. Кроме того, увеличивается Ра02, снижается РаСо2» иногда исчезает необходимость в интубации трахеи и повышается вероятность выживания больного. СРАР может обеспечить достаточную разгрузку на тот период, когда медикаментозным лечением пытаются оптимизировать работу сердечно-сосудистой системы, что позволяет избежать инвазивных манипуляций. Вообще, СРАР приносит наибольшую пользу больным, которые находятся в сознании, правильно ориентированы и готовы сотрудничать с врачом. Для того чтобы избежать интубации трахеи у больных с острой застойной сердечной недостаточностью, применяют также неинвазивную ИВЛ под положительным давлением. Однако этот метод вентиляции не показан больным с острым инфарктом миокарда. Больным с острым инфарктом миокарда и дыхательной недостаточностью в большей степени показана инвазивная вентиляционная поддержка, чем неинвазивная.
Параметры вентиляции
Поскольку при самостоятельном дыхании происходит перераспределение кровотока в дыхательные мышцы, следует использовать метод CMV (А/С) (рис.). Возможно применение ИВЛ — как управляемой по давлению, так и управляемой по объему. Отек легких, который может иметь место к моменту начала ИВЛ, обычно легко устраняется медикаментозными средствами. Для нормализации РаСо2 в крови достаточно, как правило, дыхательного объема 8-10 мл/кг при частоте > 10 в 1 мин. Пиковое альвеолярное давление должно быть ниже 30 см вод. ст. Время вдоха должно быть коротким (1-1,5 с). Начальная Fi02 должна быть установлена равной 1, а впоследствии титруется под контролем показателейчтульсоксиметрии и газового состава крови. Для поддержки работы пораженного миокарда устанавливают ПДКВ на уровне 5-10 см вод. ст. При подборе адекватного значения ПДКВ надо соблюдать осторожность, учитывая сложное и неоднозначное влияние, которое оказывает ПДКВ на работу сердца. Но все же большинство больных с тяжелой сердечной недостаточностью получают пользу от применения ПДКВ.
Алгоритм респираторной поддержки больного с сердечной недостаточностью
- Категория: ИВЛ
ЦЕЛИ
- Описать влияние ИВЛ под положительным давлением на взаимодействие сердца и легких.
- Перечислить показания к ИВЛ у больных с сердечной недостаточностью.
- Обсудить роль постоянного положительного давления в дыхательных путях в лечении больных с сердечной недостаточностью
- Обсудить принципы мониторинга и восстановления дыхания у больных с сердечной недостаточностью.
ВВЕДЕНИЕ
В Соединенных Штатах Америки сердечно-сосудистые заболевания являются ведущей причиной смерти. Поэтому в отделения интенсивной терапии и в профильные отделения госпиталей поступает большое количество больныхс застойной сердечной недостаточностью или инфарктом миокарда. Значительной части этих больных может принести пользу применение искусственной вентиляции легких под положительным давлением.
Взаимодействие сердца и легких
Нормальные колебания внутригрудного давления во время спонтанного дыхания облегчают венозный возврат и поддерживают адекватную пред нагрузку правых отделов сердца. Кроме того, при отрицательном среднем внутригрудном давлении постнагрузка на левые отделы сердца оказывается сниженной. Дисфункция левого желудочка при инфаркте миокарда или тяжелой застойной сердечной недостаточности приводит к повышению пред нагрузки на левый желудочек, отеку легких, снижению сердечного выброса, ги покссм и и и увеличению работы дыхания. Особый интерес представляет кровоснабжение диафрагмы и вспомогательных дыхательных мышц. При перегрузке дыхательные мышцы получают до 40 % сердечного выброса, что приводит к критическому сокращению кровотока в других жизненно важных органах.
Эффекты ИВЛ
При ИВЛ под положительным давлением среднее внутригрудное давление обычно является положительным. Во время вдоха внутригрудное давление становится положительным, а не отрицательным, как при самостоятельном дыхании. Данное обстоятельство приводит к снижению преднагрузки и постнагрузки на левый желудочек. У больных с острой дисфункцией левого желудочка это может способствовать улучшению работы пораженного левого желудочка. Однако при гиповолемии те же изменения могут привести к снижению сердечного выброса.
Реакция сердечно-сосудистой системы на ИВЛ под положительным давлением зависит от сердечно-сосудистых и легочных факторов. Что касается системы дыхания, то растяжимость легких и грудйЬй стенки влияет на передачу альвеолярного давления во внутригрудное пространство. Самые тяжелые нарушения гемодинамики происходят при сочетании нормальной растяжимости легких с ригидностью грудной стенки. Объем и тонус сердечно-сосудистой системы, сопротивление малого круга и степень сохранности функции правого и левого желудочков определяют влияние внутригрудного давления на состояние гемодинамики.
ПДКВ увеличивает внутригрудное давление, поэтому оно снижает венозный возврат и преднагрузку. В условиях дисфункции левого желудочка при повышенной пред-нагрузке ПДКВ может улучшить функцию левого желудочка. С другой стороны,
Факторы, определяющие реакцию сердечно-сосудистой системы на ИВЛ под положительным давлением
- Сердечно-сосудистые факторы
- Сосудистый объем
- Сосудистый тонус
- Легочное сосудистое сопротивление
- Функциональное состояние правого и левого желудочков
- Легочные факторы
- Сопротивление
- Растяжимость
- Равномерность сопротивления и растяжимости легких
ПДКВ может повысить сопротивление малого круга, увеличив тем самым постнагрузку на правый желудочек и уменьшив наполнение левого желудочка. ПДКВ способно привести к снижению растяжимости левого желудочка в результате смещения межжелудочковой перегородки. Увеличивая околосердечное давление, ПДКВ может оптимизировать постнагрузку левого желудочка.
- Категория: ИВЛ
Это приспособление имитирует кашель, создавая сначала высокое давление в дыхательных путях, а потом разрежение, что порождает мощный экспираторный поток. Такая последовательная смена давления в дыхательных путях может повторяться столько раз, сколько требуется для санации дыхательных путей. Хотя серьезные исследования эффективности этой методики не проводились, имеются благоприятные отзывы о ее применении у больных с поражениями нервно-мышечной передачи. При использовании этого аппарата у многих больных отпадает необходимость прибегать к отсасыванию секрета из трахеи. Первоначальное применение требует использования сниженных значений давления для адаптации больного. Инспираторное давление настраивают между 25 и 35 см вод. ст. в течение 1-2 с, после чего устанавливают на 1-2 с давление выдоха -40 см вод. ст. Лечебный сеанс состоит из 5-6 дыхательных циклов такого рода. Затем предоставляется отдых и повторение сеанса до эффективного отхождения секрета.
Для больных с нервно-мышечными нарушениями может оказаться полезной гиперинфляционная терапия, мерой эффективности которой служит максимальная ин-суффляционная емкость (МИЕ). Пациент делает максимальный вдох и задерживает дыхание, после чего в легкие вдувают дыхательные объемы до тех пор, пока закрытые голосовые связки могут удерживать накопленный в легких объем. Воздух нагнетают в легкие с помощью ручного или портативного респиратора. Методика ограничена способностью больного смыкать голосовую щель (например, эта способность снижена при бульбарных параличах). Некоторые врачи приступают к тренировкам больных с помощью этой методики, когда жизненная емкость становится < 2 л. Для облегчения отхождения мокроты создание МИЕ и ручной вспомогательный кашель могут сыграть положительную роль. Вспомогательный кашель производят толчкообразным нажатием на живот и/или грудную клетку после вдувания воздуха в легкие. Скорость выдоха можно оценить количественно с помощью пикового флоуметра. Для того чтобы осуществить полноценное дренирование бронхов, необходимо, чтобы экспираторный поток при кашле превосходил 160 л/мин. Прибор для проведения экссуффляции и ин-суффляции надо применять, если больной с нарушением нервно-мышечной передачи не способен развивать экспираторный поток более 160 л/мин.
ПУНКТЫ ДЛЯ ЗАПОМИНАНИЯ
- У большинства больных с нервно-мышечной слабостью отсутствуют сопутствующие заболевания легких.
- Больные с нервно-мышечной слабостью делятся на две категории — больные с острым развитием обратимого расстройства и больные с постепенным прогрес-сированием слабости, которая, как правило, оказывается необратимой.
- Большинству больных с постепенным развитием дыхательных; расстройств показана неинвазивная вентиляция легких.
- ИВЛ показана при развитии острой дыхательной недостаточности на фоне нарастающей мышечной слабости.
- При постепенном нарастании мышечной слабости надо прежде всего подумать о применении неинвазивной ИВЛ под положительным давлением.
- Больные с нормальным объемом легких комфортно чувствуют себя при следующих параметрах вентиляции: большой дыхательный объем (£15 мл/кг), большое время вдоха (> 1 с) и умеренная частота вентиляции (£ 10 в 1 мин).
- Больным, требующим большого дыхательного и минутного объема, необходимо дополнительное увеличение аппаратного мертвого пространства.
- У больных с уменьшенными легочными объемами применяют небольшой дыхательный объем (<510 мл/кг), большую частоту дыхания (> 15/мин) и короткое время вдоха (< 1 с).
- При мониторинге следует учитывать следующие характеристики спонтанного дыхания: дыхательный объем, частоту, ЖЕЛ, пиковое инспираторное давление и паттерн дыхания.
- Восстановление самостоятельного дыхания, если это оказывается возможным, проводят посредством нарастающих но продолжительности периодов пробных отключений от респиратора, чередующихся с периодами вентиляционной поддержки.
- Механические методы инсуффляции и экссуффляции полезны для стимуляции отделения секрета у больных с нервно-мышечными расстройствами и неэффективным кашлем.
- Больные, не способные во время дневного бодрствования поддерживать Расо2 < 45 мм рт. ст., являются кандидатами на проведение хронической ночной респираторной поддержки.
- Категория: ИВЛ
Требуется периодический мониторинг газового состава крови. В частом повторении такого анализа нет необходимости, так как у таких больных обычно не бывает поражений легких. Дыхательный объем и частота спонтанного дыхания, дыхательный паттерн, жизненная емкость легких (ЖЕЛ) и максимальное инспираторное усилие составляют объем информации, требуемый для начала и окончания вентиляционной поддержки. Решение о начале вентиляционной поддержки обычно принимают, если ЖЕЛ оказывается ниже 10 мл/кг, a PImax < - 20 см вод. ст. Решение начать восстановление дыхания принимают, когда достигнуты упомянутые выше пороговые значения; прекращают же вентиляцию при ЖЕЛ > 15 мл/кг и при PImax> - 30 см вод. ст., если продолжительный период пробного самостоятельного дыхания (> 1 ч) не сопровождается ухудшением состояния больного.
Мониторинг при проведении ИВЛ у больных с нервно-мышечными заболеваниями и деформациями грудной стенки
- Объем самостоятельных вдохов и частота дыхания
- Жизненная емкость легких и максимальное инспираторное усилие
- Периодический контроль газового состава крови
- Восстановление самостоятельного дыхания
Поскольку данный контингент больных нуждается в респираторной поддержке и проведении ИВЛ вследствие первичного нервно-мышечного дефицита, приводящего к слабости дыхательных мышц и их утомлению, то вопрос о восстановлении самостоятельного дыхания может рассматриваться только после устранения причины. У некоторых больных с тяжелыми необратимыми заболеваниями (например, с повреждением верхних отделов спинного мозга или в финальной стадии бокового амиотрофического склероза) самостоятельное дыхание становится невозможным, и в этих случаях приходится готовить больного к пожизненной ИВЛ. У больных, страдающих острыми обратимыми* патологическими процессами, для восстановления способности к самостоятельному дыханию необходимо время и соответствующее лечение, направленное на восстановление нервно-мышечной передачи.'Кроме того, этим больным часто бывает необходимо проводить тренировку дыхательных мышц для их укрепления и восстановления их работоспособности. Такая тренировка выполняется посредством периодических отключений от респиратора, когда между периодами вентиляционной поддержки больной дышит самостоятельно. При затрудненном восстановлении дыхания показана трахеостомия. Для того чтобы в наибольшей степени снизить сопротивление потоку и уменьшить работу дыхания, следует устанавливать трахеальную канюлю максимального для данного больного диаметра. Первоначальной целью является достижение независимости пациента от респиратора в часы бодрствования и подключение пациента к респиратору в ночное время. Полная независимость от респиратора — это уже вторичная цель. Из-за природы заболевания процесс восстановления дыхания может занять несколько недель, поэтому нельзя допускать утомления больного во время пробных отключений от респиратора. Следует прекращать сеанс пробного дыхания раньше, чем появляется патологический паттерн дыхания, снижаются ЖЕЛ и максимальное инспираторное давление или нарастает гиперкарбия.
Во многих случаях приходится в ходе лечения принимать решение о начале долгосрочной ИВЛ. Какие-либо правила, регламентирующие такое решение, отсутствуют. Однако, если РаСо2 а дневное время превышает 45 мм рт. ст., необходимо проводить ночную неинвазивную ИВЛ под положительным давлением. Кроме того, если имеет место постоянная гиперкарбия, а дыхательный резерв больного значительно снижен, то даже небольшой стресс может спровоцировать у него дыхательную катастрофу. Неинвазивная ИВЛ под положительным давлением в ночное время повышает у этих больных способность справляться с дневными нагрузками.
Новости медицины
Много миллионов человек в мире принимают статины, но исследования показывают, что только 55% из тех, кому рекомендуется принимать статины, принимают их. Это большая проблема, потому что исследования также показывают, что те из группы...
Связанное с беременностью высокое кровяное давление может привести к долгосрочным сердечным рискам, показывают новые исследования.
Кэролин Консия, столкнулась с более серьезными последствиями репрессий против назначения опиоидов, когда узнала, почему сын ее подруги покончил с собой в 2017 году.
Новое исследование показывает, что психические заболевания не являются фактором большинства массовых расстрелов или других видов массовых убийств.